2729Views 0Comments
El paciente pediátrico presenta características únicas que lo diferencian notablemente del paciente adulto: su anatomía en desarrollo, un sistema nervioso aún en proceso de mielinización y la especificidad de sus fascias y huesos exigen una atención detallada. Estos factores influyen en su respuesta a la anestesia, un aspecto que los anestesiólogos pediátricos deben dominar especialmente en intervenciones quirúrgicas y médicas.
Además, estas diferencias influyen la administración de medicamentos, particularmente en anestesia, donde la seguridad es esencial. En procedimientos de bloqueos regionales, realizar la técnica bajo anestesia general ha demostrado reducir riesgos, minimizando complicaciones como intoxicación por anestésicos locales o lesiones nerviosas, en comparación con realizarlo bajo sedación o en estado consciente.
Este tipo de procedimientos requiere una estricta dosificación en función del peso y características fisiológicas del paciente pediátrico, asegurando un mayor control sobre la dosis administrada de anestésicos.
Es por ello que, en este artículo, abordaremos en detalle estos aspectos únicos del paciente pediátrico: desde sus consideraciones psicológicas y anatómicas hasta las características de su desarrollo óseo y las particularidades farmacológicas y fisiológicas. Esto con base en la información del capítulo Particularidades del paciente pediátrico en el libro: “Anestesia regional pediátrica guiada por ultrasonido”, por los doctores Julián Cirone, Marco Fiestas, Magel Rodríguez, Catherine Suárez, Jorge Hurtado y Julio Altamirano, publicado por la Editorial Amolca.
Factores Psicológicos y el Papel de los Cuidadores
Cuando hablamos del ámbito psicológico, los pacientes pediátricos presentan particularidades vinculadas a la edad y su dependencia de los cuidadores. Es necesario resaltar que, los niños rara vez aceptan estar despiertos durante el bloqueo, puesto que no comprenden la necesidad de permanecer inmóviles. Además, suelen temer la sensación del miembro dormido, en tanto no pueden expresar ni diferenciar entre parestesia, dolor o presión en el área de la inyección.
Un factor significativamente influyente es la actitud de los padres, como cuando muestran ansiedad excesiva, pues pueden favorecer la aparición de dolores crónicos en el período posquirúrgico. Por ello, explicar al paciente pediátrico y a su entorno el proceso del bloqueo es crucial, anticipando el procedimiento para que la familia esté bien informada y se facilite la práctica de la anestesia regional.
Asimismo, es importante educar al equipo en esta dinámica, recordando que el hecho de que una extremidad esté adormecida no garantiza la ausencia de dolor.
Este artículo ha sido redactado con base en la información del capítulo Particularidades del paciente pediátrico en el libro: “Anestesia regional pediátrica guiada por ultrasonido”, por los doctores Julián Cirone, Marco Fiestas, Magel Rodríguez, Catherine Suárez, Jorge Hurtado y Julio Altamirano, publicado por la Editorial Amolca.
Particularidades Anatómicas: cómo facilitan y complican el proceso en los pacientes pediátricos
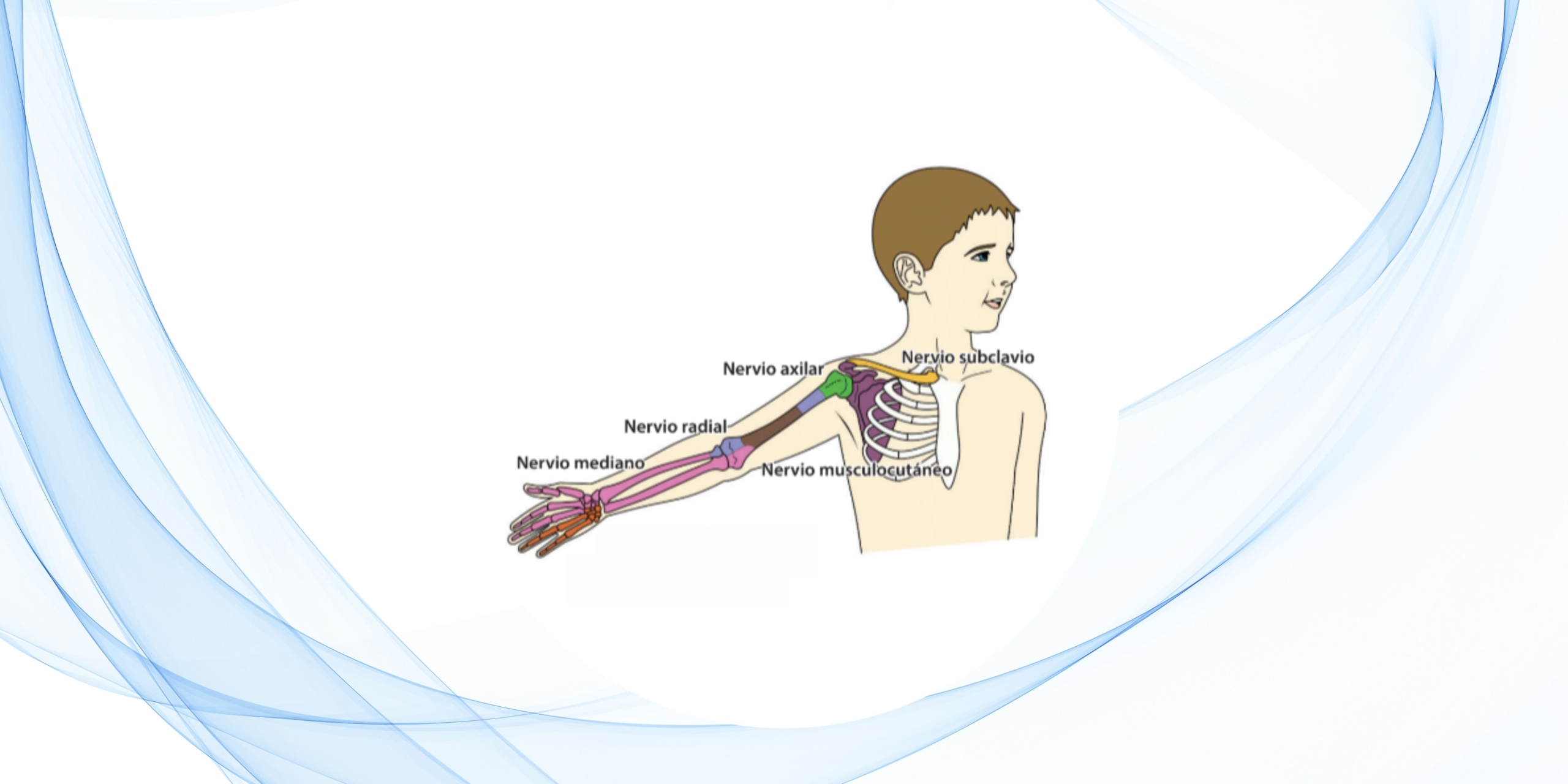
Estas particularidades en anestesia pediátrica se relacionan principalmente con la técnica de abordaje. En los niños, los nervios objetivo son más superficiales y están más próximos a estructuras vasculares. Además, las estructuras anatómicas son más pequeñas y están muy cerca unas de otras y de los vasos, lo cual presenta tanto ventajas como desventajas.
Por un lado, en un bloqueo axilar en un paciente pediátrico, la abundancia de estructuras vasculares y el limitado reconocimiento de nervios aumenta el riesgo de que el anestésico local se difunda a áreas no deseadas. Por otro lado, en bloqueos infraclaviculares, el escaso tejido adiposo y menor volumen muscular permiten un acceso seguro y directo al nervio objetivo.
Finalmente, los transductores pediátricos, como el tipo “palo de hockey”, facilitan considerablemente estos bloqueos; sin ellos, los abordajes serían mucho más complejos de realizar.
¿Cómo Afecta la Mielinización al Bloqueo en Anestesia Pediátrica?
La mielinización de los axones en los nervios periféricos inicia en el útero y continúa hasta los 12 años, aunque algunas fuentes indican que se completa a los 4 años. Esta característica introduce cierta imprevisibilidad en los bloqueos en pacientes pediátricos, ya que el menor diámetro de las fibras nerviosas y la reducción de mielina explican la latencia más breve y la prolongación del bloqueo motor.
Este bloqueo motor puede ser útil en ciertas situaciones, aunque en otras no, y su duración se extiende aún más con coadyuvantes. Además, depende de la edad, el estado clínico y el metabolismo de cada niño. La ausencia de endoneuro permite que el anestésico entre y salga rápidamente, reduciendo tanto la latencia como la duración del efecto. Por ello, los bloqueos en niños suelen durar menos que en adultos.
Fascias y Desarrollo Óseo en el Paciente Pediátrico
La menor consistencia de las fascias en niños permite que el anestésico local se difunda hacia áreas donde no lo haría en adultos. A medida que las fascias y el tejido neuronal se desarrollan, los bloqueos fasciales se vuelven útiles en el manejo del dolor. En este contexto, bloqueos como el ESP block, el cuadrado lumbar y la fascia iliaca son particularmente efectivos en pediatría.
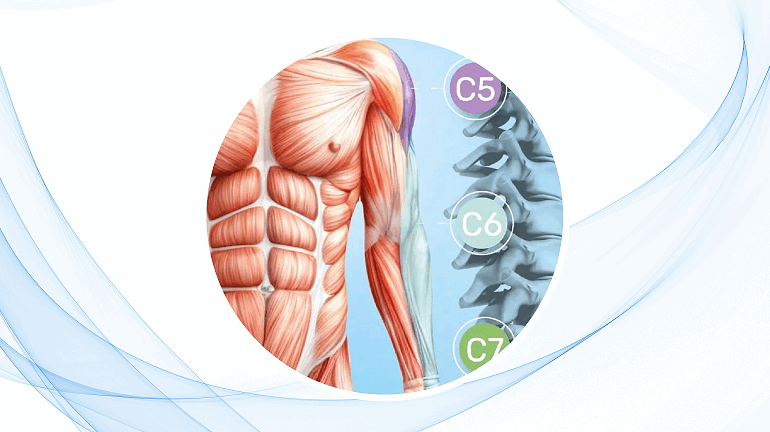
En cuanto al desarrollo óseo, destacan los cambios morfológicos que ocurren, especialmente en la columna vertebral.
Particularidades Farmacológicas en Pacientes Pediátricos
En los niños, el mayor volumen de distribución (75 % en comparación con 55 % en adultos) reduce el riesgo de toxicidad por concentraciones altas de anestésico local en bolo único. Sin embargo, existe un riesgo elevado de acumulación cuando se realizan infusiones o múltiples inyecciones, por lo que se recomienda precaución al elegir entre bolos o infusiones continuas.
Por otro lado, el gasto cardiaco infantil es más alto, especialmente en lactantes (250 ml/kg/min), lo cual acelera la distribución del fármaco, aumenta la concentración inicial en plasma, reduce la duración del efecto y eleva la tendencia a toxicidad cardiaca, especialmente en menores de 2 años.
Además, el metabolismo hepático es inmaduro en los niños. La maduración del citocromo P450 (subunidad 3A4) ocurre alrededor de los 6 meses para lidocaína/bupivacaína, y entre los 3 y 8 años para ropivacaína. También, sus bajos niveles de alfa glicoproteína ácida aumentan la fracción libre del anestésico local, elevando el riesgo de toxicidad en menores si no se respetan las dosis seguras.
Por último, el aclaramiento renal es menor y la eliminación más lenta, lo cual sugiere reducir las dosis en un 30 % en niños menores de 6 meses, con bajo peso o con comorbilidades.