10791Views 0Comments
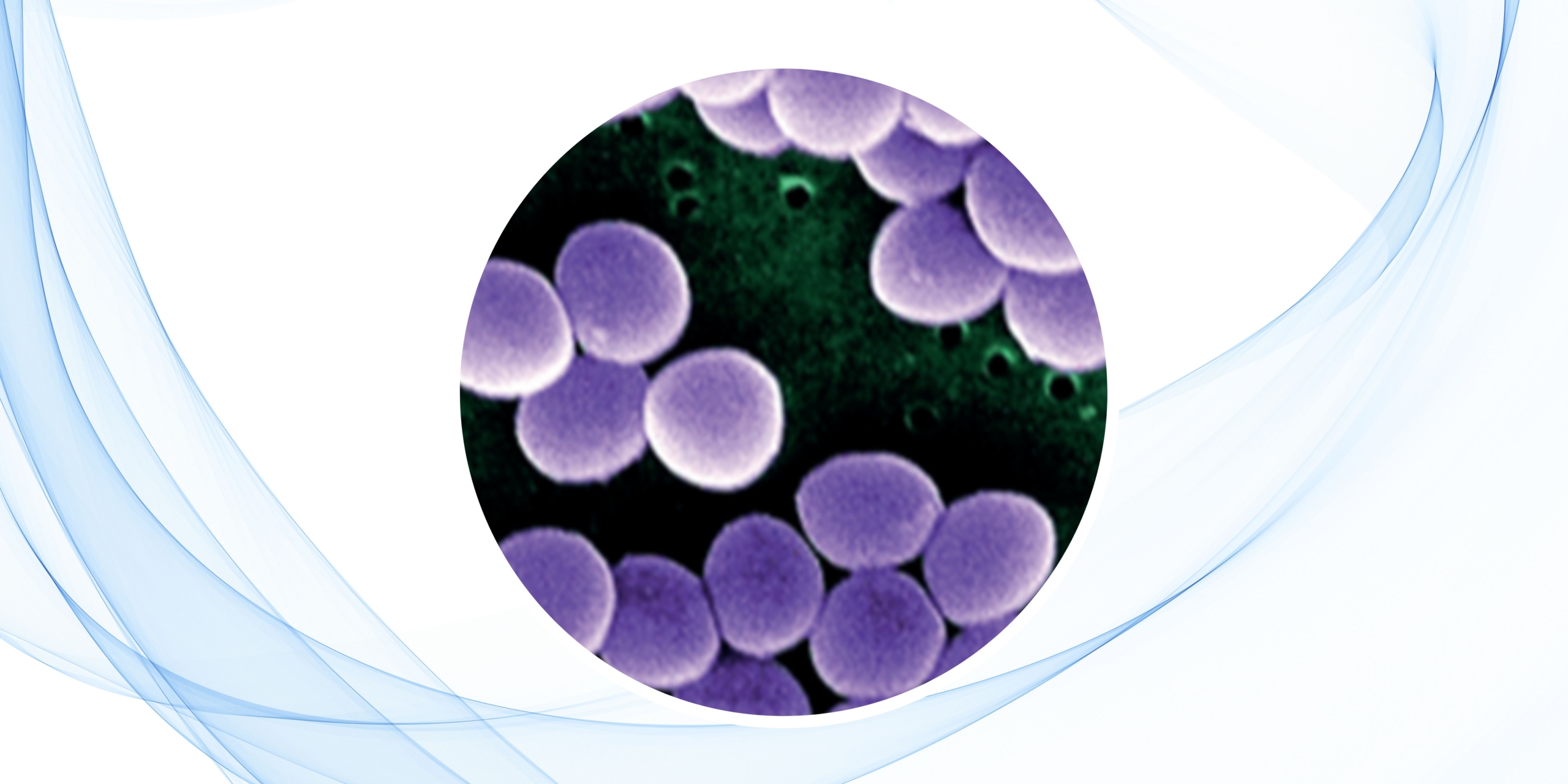
Staphylococcus es un género bacteriano que incluye más de 40 especies, algunas de las cuales viven en la microbiota humana sin causar daño. Sin embargo, especies como Staphylococcus aureus o estafilococo aureus representan una amenaza significativa debido a su virulencia y a su capacidad para causar infecciones graves y recurrentes.
Para los especialistas, comprender la epidemiología, patogenia y mecanismos de resistencia de esta bacteria resulta fundamental, ya que les permite identificar rápidamente infecciones, seleccionar tratamientos efectivos y desarrollar estrategias preventivas.
Este artículo profundiza en los aspectos epidemiológicos y patogénicos de este género, analiza las enfermedades que genera, y describe los métodos de diagnóstico y tratamiento, incluyendo las técnicas inmunológicas y moleculares que ayudan en su identificación y control. Esto con base en la información del capítulo Staphylococcus a cargo de los doctores José Trinidad Sánchez Vega, Ricardo Hernández López y Arnulfo Eduardo Morales Galicia en el libro: “Bacteriología Médica de J.T”, por el Dr. José Trinidad Sánchez Vega publicado por la Editorial Amolca.
Epidemiología de Staphylococcus aureus
Staphylococcus aureus, además de que se puede encontrar en la piel, es una bacteria que coloniza comúnmente las narinas anteriores de aproximadamente el 30% de la población, del cual aproximadamente el 60% son personas portadoras intermitentes de esta bacteria.
Ahora bien, las infecciones adquiridas en la comunidad son mayormente de origen endógeno, es decir, se desarrollan a partir de la propia flora bacteriana del individuo. Sin embargo, también pueden producirse infecciones exógenas puesto que la transmisión de la bacteria estafilococo aureus ocurre por contacto directo con personas infectadas o con portadores asintomáticos, especialmente aquellos que llevan la bacteria en las narinas.
El periodo de incubación varía según el caso y los grupos más vulnerables incluyen a neonatos, pacientes con enfermedades crónicas, diabetes, fibrosis quística, cáncer, y aquellos que han sufrido quemaduras, quienes presentan un mayor riesgo de desarrollar infecciones graves.
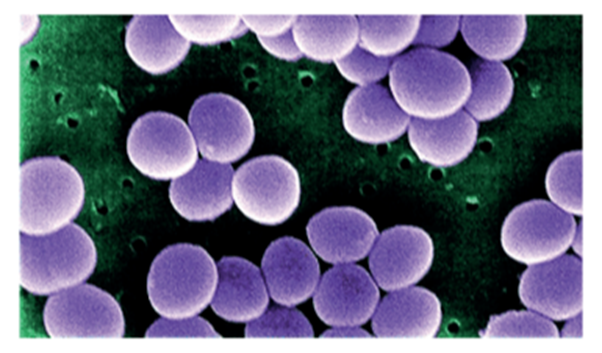
La estrategia de estafilococo aureus: cómo esta bacteria causa Infecciones
Staphylococcus aureus es una bacteria comúnmente presente en la piel y en las narinas de entre el 20% y el 50% de la población. También puede encontrarse en el ambiente y en objetos contaminados. Su capacidad para causar infecciones depende de varios factores de virulencia, que incluyen proteínas y toxinas extracelulares, además del estado general de salud del huésped. Estos factores están regulados por sistemas complejos, como las proteínas de unión de ADN y los pequeños ARN reguladores, que juegan un papel crucial en la modulación de la expresión genética.
La infección comienza con una lesión localizada, como un forúnculo o absceso, conocido como lesión estafilocócica. La bacteria estafilococo aureus libera coagulasa y fibrina, lo que da lugar a un proceso de necrosis y formación de una pared de células inflamatorias que, con el tiempo, se convierte en tejido fibroso. En el centro de la lesión, el tejido necrótico se licúa y se produce líquido necrótico.
Este tipo de bacteria estafilococo puede propagarse a través de los ganglios linfáticos y el sistema venoso, lo que lleva a infecciones sistémicas graves como meningitis. Las cepas menos virulentas, sin embargo, suelen causar infecciones limitadas a la piel, como foliculitis, pioderma o impétigo.
Enfermedades Causadas por Staphylococcus aureus
Staphylococcus aureus es una bacteria versátil que puede causar una amplia gama de enfermedades, desde infecciones cutáneas superficiales hasta condiciones sistémicas graves. Su capacidad para colonizar diversas áreas del cuerpo y su producción de toxinas le permiten desencadenar una serie de manifestaciones clínicas descritas a continuación.
Infecciones en la piel
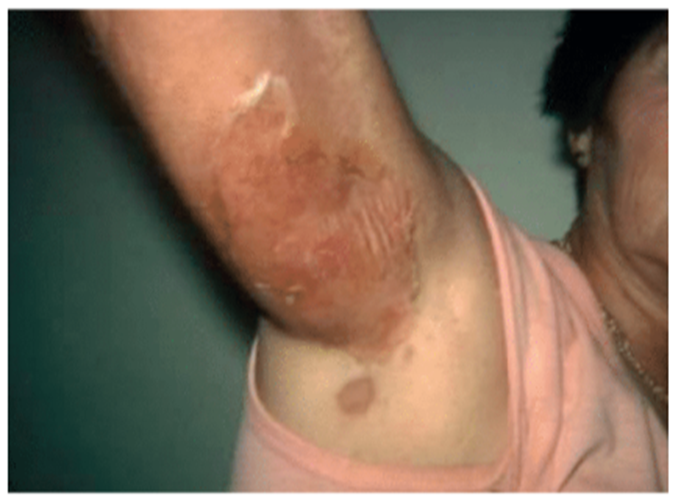
Las manifestaciones más comunes de la bacteria estafilococo aureus son las infecciones cutáneas y pueden presentarse de distintas maneras: desde abscesos superficiales en folículos pilosos, glándulas sudoríparas y sebáceas, hasta lesiones subcutáneas más profundas, como furúnculos, que se desarrollan alrededor de objetos extraños en la piel, como astillas.
Un caso más severo es el carbunco, una infección multilobulada que, al llegar a la sangre, requiere desbridamiento y tratamiento con antibióticos.
En niños, la bacteria puede causar impétigo o pioderma, generando lesiones costrosas que pueden extenderse, aunque la causa más frecuente de estas últimas suele ser S. pyogenes.
Este artículo ha sido redactado con base en la información del capítulo Staphylococcus a cargo de los doctores José Trinidad Sánchez Vega, Ricardo Hernández López y Arnulfo Eduardo Morales Galicia en el libro: “Bacteriología Médica de J.T”, por el Dr. José Trinidad Sánchez Vega publicado por la Editorial Amolca.
Infecciones profundas
Las infecciones profundas suelen surgir como complicaciones de infecciones superficiales que avanzan. Entre las más destacadas está la artritis séptica, que ataca articulaciones como el hombro, codo, cadera y rodilla, y la osteomielitis, una infección ósea que afecta la metáfisis de los huesos largos en niños y puede desarrollar el absceso de Brodie en adultos.
Endocarditis aguda
La endocarditis aguda puede surgir por el uso de jeringas contaminadas, incluso si son estériles. Este agente coloniza la piel alrededor del sitio de la inyección y, sin una adecuada asepsia, puede ingresar al torrente sanguíneo, alcanzando así el corazón. Principalmente, afecta las cavidades derechas y compromete la válvula tricúspide, desencadenando una infección de riesgo.
Neumonía
La neumonía suele presentarse en pacientes con enfermedades subyacentes, como EPOC (enfermedad pulmonar obstructiva crónica) o fibrosis quística, y puede progresar a una neumonía necrosante grave acompañada de empiema.
Infecciones intrahospitalarias
Las infecciones intrahospitalarias son un desafío frecuente en pacientes hospitalizados, especialmente en aquellos con heridas quirúrgicas, quemaduras o úlceras por decúbito. Además, los pacientes con catéteres están en riesgo de desarrollar bacteriemia, lo que agrava aún más su condición.
Intoxicaciones por estafilococo aureus
- Síndrome de la piel escaldada (SPEE): Este cuadro se presenta con ampollas superficiales causadas por una toxina exfoliativa, que rompe las uniones intercelulares y desencadena una descamación epitelial característica, conocida como el signo de Nikolsky.
- Síndrome del choque tóxico (SCTE): Se inicia de manera abrupta con fiebre, una erupción cutánea descamativa, vómitos, diarrea, y una caída de presión arterial (hipotensión). Además, afecta múltiples órganos, siendo los más comprometidos los riñones, el hígado y el sistema digestivo.
- Gastroenteritis estafilocócica: Esta intoxicación ocurre por consumir alimentos contaminados con enterotoxinas de estafilococos. A pesar de que los alimentos (como carnes, embutidos, panes con crema, ensaladas de patatas y helados) no presentan cambios visibles, los síntomas (náuseas, vómitos, diarrea y dolor abdominal) surgen entre 4 y 6 horas después de la ingestión y suelen resolverse en 24 horas.
Métodos de diagnóstico de estafilococo aureus: ¿qué pruebas utilizar?
Existen diversas pruebas para diagnosticar estafilococo aureus. Una de las más efectivas es la microscopía, que detecta cocos grampositivos en forma de racimos de uvas. Otra opción es realizar un cultivo en agar ASM (Agar Sal Manitol), donde se identifican colonias lisas, translúcidas y de color amarillo-dorado, características de S. aureus.
Finalmente, las pruebas bioquímicas también son útiles para su detección. Las más comunes son catalasa: positiva y coagulasa: positiva.
Diagnóstico molecular e inmunológico avanzado
Los métodos moleculares permiten identificar hasta nueve genes clave, entre ellos femB, nucA y mecA, este último asociado con la resistencia a la meticilina. Además, se emplean pruebas de ELISA para detectar moléculas como peptidoglicanos, ácido teicoico, a-toxinas, lipasas y polisacáridos capsulares. También se utilizan pruebas especializadas para identificar anticuerpos monoclonales, lo que mejora la precisión en el diagnóstico y tratamiento.
Estrategias de tratamiento: Cómo Combatir las Infecciones por estafilococo aureus
Para las infecciones graves, el enfoque es más agresivo: se realiza un desbridamiento quirúrgico, se drenan las lesiones y se administra antibioticoterapia sistémica con meticilina y oxacilina. Esto es crucial debido a que el agente patógeno posee plásmidos, transposones y secuencias de inserción, lo que le confiere una notable resistencia a muchos antibióticos.
Por otro lado, las infecciones superficiales por estafilococo aureus suelen mejorar con tratamientos más sencillos, como la extracción del objeto causante, drenaje y la aplicación de compresas calientes.

